LAPORAN KASUS SSJ
-
Upload
agungkurniawan -
Category
Documents
-
view
187 -
download
51
description
Transcript of LAPORAN KASUS SSJ
LAPORAN KASUSSINDROM STEVENS-JOHNSON
Diajukan untuk memenuhi tugas Program Pendidikan Profesi Dokter SMF Ilmu Kesehatan Kulit dan Kelamin
Peserta :Monica Andriani2010730071
Pembimbing :dr. Mahdar Johan, Sp.KK
BAGIAN ILMU KESEHATAN KULIT DAN KELAMINPROGRAM PENDIDIKAN PROFESI DOKTERFAKULTAS KEDOKTERAN DAN KESEHATAN UNIVERSITAS MUHAMMADIYAH JAKARTARUMAH SAKIT SYAMSUDIN, SHSUKABUMI2015KATA PENGANTAR
Assalamualaikum Wr. Wb.Puji syukur penulis panjatkan kehadirat Allah S.W.T atas segala limpahan rahmatnya serta karunianya, sehingga syukur Alhamdulillah penulis dapat menyelesaikan laporan kasus dengan judul SINDROM STEVENS-JOHNSON. Laporan kasus ini disusun sebagai salah satu syarat untuk menyelesaikan kepaniteraan klinik Ilmu Kesehatan Kulit dan Kelamin di RS Syamsudin, SH Sukabumi. Penulis menyadari bahwa laporan kasus ini dapat terselesaikan berkat bantuan dari berbagai pihak, untuk itu dalam kesempatan ini penulis menghaturkan terima kasih yang sebesar-besarnya kepada yang terhormat dr. Mahdar Johan, Sp.KK, atas keluangan waktu dan bimbingan yang telah diberikan, serta kepada teman sesama kepaniteraan klinik ilmu kesehatan kulit dan kelamin dan perawat yang selalu mendukung, memberi saran, motivasi, bimbingan dan kerjasama yang baik sehingga dapat terselesaikannya laporan kasus ini.Penulis menyadari bahwa dalam menyusun laporan kasus ini masih memiliki banyak kekurangan. Oleh karena itu, penulis sangat terbuka untuk menerima segala kritik dan saran yang diberikan demi kesempurnaan laporan kasus ini. Semoga laporan kasus ini dapat bermanfaat bagi banyak pihak dan setiap pembaca pada umumnya. Amin...Wassalamu`alaikum Wr. Wb.
Sukabumi, 26 Maret 2015
PenulisDAFTAR ISI
KATA PENGANTAR2DAFTAR ISI3BAB I4PENDAHULUAN4BAB II5STATUS PASIEN52.1 IDENTIFIKASI52.2 ANAMNESIS52.3 PEMERIKSAAN FISIK62.4 PEMERIKSAAN PENUNJANG LAINNYA82.5 RESUME92.6 DIAGNOSIS BANDING102.7 DIAGNOSIS102.8 PENATALAKSANAAN10BAB III11ANALISIS MASALAH11BAB IV14DAFTAR PUSTAKA14
BAB I PENDAHULUAN
Sindrom Steven-Johnson (SSJ) merupakan suatu reaksi mukokutaneus yang bersifat mengancam jiwa. Insidensi sindrom ini diperkirakan berkisar antara 1-6 kasus/juta populasi per tahun. SSJ dapat menyerang segala usia dengan risiko meningkat pada usia di atas dekade ke 4 serta pada keadaan immunodefisiensi dan penderita kanker. Bentuk yang berat dapat menyebabkan kematian, dengan angka mortalitas berkisar 5-12%. Oleh karena itu, perlu penatalaksanaan yang tepat dan cepat sehingga jiwa pasien dapat ditolong.1Sindrom Steven Johnson merupakan sindrom yang mengenai kulit, selaput lendir di orifisium dan mata dengan keadaan umum bervariasi dari ringan sampai berat, kelainan pada kulit berupa eritema, vesikel/bula dan dapat disertai purpura.1 Definisi lain menyatakan bahwa SSJ termasuk penyakit kulit dan mukosa yang akut dan berat yang diakibatkan oleh reaksi intoleran terhadap obat dan beberapa infeksi.3,4Sekitar 50% disebabkan oleh alergi obat. Obat yang tersering ialah analgetik/antipiretik (45%), disusul carbamazepin (20%) dan jamu (13,3%). Sebagian besar jamu dibubuhi obat. Kausa yang lain ialah amoksisilin, kotrimoksazol, dilantin, klorokuin, seftriakson dan adiktif.2 Dalam referensi lain menyebutkan bahwa obat-obatan peringkat tertinggi yang menimbulkan SSJ adalah obat golongan sulfonamide, antikonvulsan aromatic, NSAID: derivate oxicam & diclofenac, lamotrigine & nevirapine. Obat-obatan peringkat rendah: antibiotic golongan aminopenicillin, quinolon, sefalosporin dan tetrasiklin.1 Penyebab lain di antaranya ialah infeksi (virus Herpes simpleks, Mycoplasma pneumonia), makanan (coklat) dan vaksinasi.1,5 Faktor fisik (suhu dingin, sinar matahari, sinar X) rupanya berperan sebagai faktor pencetus.5 Diagnosis SSJ 90% ditegakkan berdasarkan :1. Anamnesis yang cermat untuk mengetahui penyebab SSJ terutama obat yang diduga sebagai penyebab.2. Pemeriksaan klinis berupa pemeriksaan gejala prodromal, kelainan kulit, mukosa mulut serta mata.3. Pemeriksaan adanya infeksi yang mungkin sebagai penyebab SSJ.4,5
BAB IISTATUS PASIEN
2.1 IDENTIFIKASIa. Nama: Tn. ASb. Usia: 21 Tahun 2 Bulan 22 Haric. Jenis Kelamin: Laki-lakid. Agama: Islame. Pekerjaan: Pengangguranf. Alamat : Padangenyang RT 17/ RW 06, Kabupaten Sukabumig. Penanggung Jawab: Ny. Rh. Nomer Rekam Medik: A308818i. Tanggal Masuk Rumah Sakit: 20-03-2015 Pukul 19:41:54
2.2 ANAMNESIS (Autoanamnesis tanggal 23-03-2015, Pukul 12.56)a. Keluhan UtamaSeluruh tubuh hitam kemerahanb. Keluhan TambahanBibir terasa sakit hingga tidak bisa makan, mata terasa perih dan suka berair, nyeri tenggorokan (+)c. Riwayat Perjalanan Penyakit Os mengeluh kulit menjadi hitam kemerahan diseluruh bagian tubuh dan muka serta kepala sudah sejak seminggu yang lalu. Os awalnya sedang mancing disungai, setelah pulang memancing kulit timbul bintik-bintik kemerahan kecil di seluruh badan. Bintik-bintik itu terasa gatal dan panas pada awalnya. Os dua hari kemudian di bawa ke puskesmas dan diberikan obat oral namun os hanya mengetahui obat tersebut untuk sakit typhoid, karena Os didiagnosa dengan penyakit tersebut. Setelah Os meminum obat, os langsung muntah 1x. Setelah pulang os merasa bintik-bintik tersebut semakin membesar dan berwarna hitam kemerahan namun sudah tidak gatal dan panas. Os biasanya mancing seminggu sekali dan baru kali ini seperti ini. Riwayat Alergi tidak ada.d. Riwayat Penyakit Lampau Os belum pernah mengalami penyakit seperti ini sebelumnya Os belum pernah dirawat di Rumah Sakit. Riwayat penyakit Hipertensi (-), Diabetes Melitus (-), Penyakit Jantung (-) e. Riwayat pada KeluargaKeluhan yang sama dikeluarga disangkal
2.3 PEMERIKSAAN FISIK Status Generalikusa. Keadaan Umum: Tampak sakit sedangb. Kesadaran: Composmentisc. Tanda Vital: Tekanan Darah: 110/70 mmHg Nadi: 84 x/m Suhu: 36 0C Respiratori Rate: 22 x/md. Anemis: -/-e. Edema: Ekstremitas atas-/- Ekstremitas bawah-/-f. Sianosis: -/-g. Ikterus: -/-
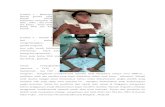
Status Lokalis Ad Regio: generalisata Efloresensi: makula hipopigmentasi, makula hiperpigmentasi, krusta, ekimosis, purpura Sifat efloresensi : Besarnya variatif , susunan lesi anular, bentuk lesi teratur
Status Dermatologikus/ Venereologikusa. Regio/ letak lesi: generalisata
b. Efloresensi/ Ruam/ Ujud Kelainan Kulit: UKK Primer :-Eritema-Bula-Hipopion
Hipopigmentasi-Pustula-Planus
Hiperpigmentasi-Bula Purulen-Urtika
-Papula-Bula Hemoragik-Tumor
-Nodula-Scrath Mark-Kista
-Vesikula
UKK Sekunder :-Skuama-Laserasi-Eksfoliasi
-Likenitikasi-Erosi-Plak
-FisuraKrusta-Granulasi
-Rhagaden-Eskoriasi-Fistula
UKK Spesifik/ Khusus :-Kanalikuli-Roseolae-Angio Edema
-Vegetasi-Talengiektasis-Flushing
-Tuber-Ptekiae-Sikatriks
-InfiltratEkimosis-Keloid
Purpura-Spider Neavy-Cafe au lait
-Purpura Palpabel-Eksantema-Ulkus
Sifat-sifat UKK Besar: variatif Susunan : anular Bentuk lesi: teratur Letak : generalisata
Duh Tubuh Eksudat uretra: - Discharge Vagina: - Pembengkakan KelenjarTidak ada keluhan
Tes-tes Yang Dilakukan-Diaskopi-Nikolsky Sign
-Dermografi Putih-Button-hole Sign
-Goresan lilin-Sondage tumpul
-Koebner Phenomen-Woods Light
-Auspitz Sign-Pensil Gunawan
-Pits Sign-Urine 2 gelas
2.4 PEMERIKSAAN PENUNJANG LAINNYAa. Pemeriksaan Laboratorik:Hasil Laboratorium Tanggal 20 Maret 2015 Pukul 20.11 WIBJenis PemeriksaanHasilSatuanNilai RujukanHEMATOLOGIDarah Rutin Hemoglobin14.5g/dL12-14 Leukosit4100/mL4000-10.000 Hematokrit44%37-47 Eritrosit5.4juta/mL3.8-5.2 Trombosit102.000/mL150.000-450.000Index Eritrosit MCV83fL80-100 MCH27pg26-34 MCHC33g/dL32-36
b. Dilakukan Biopsi Tanggal : Hasil PA: -c. Pemeriksaan Radiologik : -
d. Tes Imunofluoresens/ Pemeriksaan Imunologik: -
e. Biakan Duh tubuh/ Jaringan Lesi : -
f. Hasil Tes Sensitivitas : -
2.5 RESUMEPasien 21 tahun datang ke UGD RS Syamsudin, SH dengan keluhan kulit menjadi hitam kemerahan diseluruh bagian tubuh dan muka serta kepala sudah sejak seminggu yang lalu. Os awalnya sedang mancing disungai, setelah pulang memancing kulit timbul bintik-bintik kemerahan kecil di seluruh badan. Bintik-bintik itu terasa gatal dan panas pada awalnya. Os dua hari kemudian di bawa ke puskesmas dan diberikan obat oral namun os hanya mengetahui obat tersebut untuk sakit typhoid, karena Os didiagnosa dengan penyakit tersebut. Setelah Os meminum obat, os langsung muntah 1x. Setelah pulang os merasa bintik-bintik tersebut semakin membesar dan berwarna hitam kemerahan namun sudah tidak gatal dan panas. Os biasanya mancing seminggu sekali dan baru kali ini seperti ini. Bibir terasa sakit hingga tidak bisa makan, mata terasa perih dan suka berair, nyeri tenggorokan (+). Riwayat Alergi tidak ada. Status internus dalam batas normal. Status dermatologis didapatkan : Ad Regio: generalisata Efloresensi: makula hipopigmentasi, makula hiperpigmentasi, krusta, ekimosis, purpura Sifat efloresensi : Besarnya variatif , susunan lesi anular, bentuk lesi teraturPada pemeriksaan penunjang didapatkan hasil trombosit menurun 102.000 / mL.
2.6 DIAGNOSIS BANDING1. Sindrome Steven-Johnson (SSJ)2. TEN (Toxic Epidermal Necrolysis)3. Generalized bullous fixed drug eruption
2.7 DIAGNOSISSindrome Stevens-Johnson
2.8 PENATALAKSANAANa. Infus RLb. Metil prednisolon 2 x 1 Vialc. Ranitidin 1 x 1 Ampd. Gentamicin 2 x 80 mg IVe. FG Troches 3 x 1 tabf. Vitamin C 3 x 1 tabg. Vitamin B Complex 3 x 1 tabh. Cream Betametason gr 10 dan Cream Gentamicin sulfat gr 10 (dicampurkan)i. Cream Ketricin gr 5 dan Cream Gentamicin sulfat gr 5 (dicampurkan untuk bibir)
BAB III ANALISIS MASALAH
Sindrom Steven-Johnson menyerang laki-laki atau perempuan dengan umur di atas 3 tahun, umumnya pada usia dewasa,2 dan penyebab utama adalah alergi obat golongan sulfonamide, beta-laktam, imidazol, NSAID, quinolon, antikonvulsan aromatic dan alopurinol.3 Penyebab lain di antaranya ialah infeksi (virus Herpes simpleks, Mycoplasma pneumonia).3 Hal ini sesuai dengan hasil anamnesis yang didapatkan bahwa pasien laki-laki berusia 21 tahun, dengan faktor penyebab adalah akibat konsumsi obat. Obat dianggap penyebab paling umum SSJ/TEN (Toxic Epidermal Necrolysis). SSJ/TEN dianggap sebagai reaksi imun sitotoksik menyebabkan kerusakan keratinosit yang kemudian mengekspresikan antigen-obat terkait. TNF- (Tumor Necrolysis Factor) berasal dari makrofag dan keratinosit dapat memainkan peranan penting dalam pathogenesis di dalam sel epidermis dengan menginduksi apoptosis atau dengan menarik sel-sel efektor sitotoksik atau keduanya. Metabolit obat seperti hydroxylamines dan oksida aren yang berasal dari golongan sulfonamides dan antikonvulsan aromatik, sel konstituen yang mengikat jika mereka tidak cepat akan didetoksifikasi oleh hydrolase epoksida jika sel konstituen tidak dapt mendetoksifikasi. Metabolit ini bertindak sebagai haptens dan membuat keratinosit antigenik dengan cara mengikatnya. Adanya defek dalam sistem detoksifikasi dapat menjadi penyebab erupsi obat.7 Pada anamnesis juga didapatkan pasien mengalami nyeri tenggorokan sebelum masuk rumah sakit. Hal ini sesuai dengan sumber kepustakaan yang menyebutkan bahwa sindroma prodromal non spesifik ditemukan berupa meningkatnya suhu tubuh, sakit kepala, batuk, sakit tenggorokan, nyeri dada, mialgia sehingga penderita datang berobat.2,3,4 Pada pemeriksaan dijumpai adanya makula hiperpigmentasi pada wajah, lengan, badan dan tungkai,. Pada beberapa tempat ditemukan kulit yang dijumpai krusta kehitaman pada wajah dan bibir, hipersalivasi, lidah hiperemis dan dijumpai selaput membran berwarna putih, mukosa mulut erosi. Pada mata dijumpai konjungtiva hiperemis dan lakrimasi. Hal ini sesuai dengan sumber pustaka yang menunjukkan bahwa pada SSJ terlihat trias kelainan berupa kelainan kulit, kelainan selaput lendir di orifisium dan kelainan mata yang sebelumnya didahului oleh sindroma prodromal non spesifik. Trias kelainan tersebut meliputi:a. Kelainan kulitBerupa gambaran macula eritematous yang menyerupai morbiliform rash, timbul pada muka, leher, dagu, tubuh dan ekstrimitas. Vesikel dan bula dijumpai dan kemudian pecah sehingga terjadi erosi yang luas. Lesi target dan tanda Nikolsky sign positif sering didapatkan. Kelainan di genitalia juga sering didapat berupa bula yang hemoragik dan erosi3,4b. Kelainan selaput lendir di orifisiumKelainan tersering pada mukosa mulut disusul oleh kelainan dilubang alat genital, lubang hidung dan anus. Kelainannya berupa vesikel dan bula yang cepat pecah hingga menjadi erosi yang tertutup pseudomembrane (necrotic epithelium dan fibrin), ekskoriasi dan krusta kehitaman. Di bibir kelainan yang sering tampak adalah krusta berwarna hitam yang tebal. Kelainan tersebut menimbulkan kesukaran makan, bernafas, dan terjadi hipersalivasi.2,3,4c. Kelainan Mata Yang tersering adalah konjungtivitis kataralis. Selain itu juga dapat berupa konjungtivitis purulen, perdarahan, simblefaron, ulkus kornea, iritis dan iridosiklitis.2Pada pemeriksaan trombosit didapatkan hasilnya menurun 102.000 /mL. Hasil pemeriksaan laboratorium untuk SSJ tidak khas, jika terdapat eosinofilia kemungkinan karena alergi.2Pilihan terapi untuk sindrom Stevens-Johnson diuraikan sebagai berikut. Glukokortikoid merupakan obat sistemik yang telah lama dipakai. Akan tetapi jika diberikan terlalu lama daripada fase progresi penyakit, hal ini akan meningkatkan resiko infeksi dan resiko kematian. Dosis yang dibutuhkan pada terapi inisial relatif tinggi, Metil prednisolone 1-2 mg/KgBB per hari. Penggunaan obat kortikosteroid merupakan tindakan life-saving. Dapat juga digunakan Deksametason intravena dengan dosis inisial 4-6 x 5 mg sehari atau jika kondisi pasien baik dan lesi tidak menyeluruh, dapat diberikan prednisone 30-40 mg sehari. Biasanya setelah beberapa hari (sekitar 2-3 hari) masa kritis telah teratasi, keadaan telah membaik, dan tidak timbul lesi baru, serta lesi lama telah mengalami involusi, dosis obat setiap hari dapat diturunkan (tapering off).2,7 Immunoglobulin intravena (IVIG) dapat memblok progresi dari sindrom Stevens-Johnson berdasarkan penelitian secara invitro bahwa komponen antibodi immunoglobulin terhadap Fase ligand mampu mencegah apoptosis sel. Plasmapheresis dan Hemodialisis dengan cara membuang obat penyebab, metabolitnya atau molekul toksik yang lain dari sirkulasi sehingga dapat menghentikan progresi sindrom Stevens-Johnson. Cyclophosphamide merupakan inhibitor reaksi cell mediated cytotoxicity. Akan tetapi terapi ini juga bisa menyebabkan sindrom Stevens-Johnson, dengan keadaan klinis yang lebih buruk. Cyclosporine kemungkinan dapat menjadi pilihan terapi karena obat ini dapat berinteraksi dengan metabolisme TNF-a yang penting dalam reaksi imun. N-asetilcystein memiliki kemampuan antioksidan dan menghambat cytokine (TNF-a) mediated immune reaction.7 Pada kasus ini dipilih pengobatan dengan methyl prednisolon.Antibiotik/terapi antimikroba perlu dipertimbangkan karena resiko infeksi sekunder. Kultur bakteri dan jamur harus diambil setiap 2-3 kali seminggu dari kulit, mukosa yang erosi, darah atau sputum. Antibiotik yang diberi hendaknya yang jarang menyebabkan alergi, berspektrum luas, bersifat bakterisidal, dan tidak nefrotoksik. Obat yang layak misalnya siprofloksasin 2x400 mg iv, klindamisin 2x600 mg iv sehari, seftriakson 2 gr iv sehari 1x1.2,6 Pada kasus ini diberikan injeksi gentamisin sulfat 2 x 80 mg/hari intravena, dan gentamisin cream 2 dd ue.Mempertahankan keseimbangan hemodinamik, protein, dan homeostatis elektrolit merupakan hal yang penting karena pada kasus sindrom Stevens-Johnson terjadi kehilangan cairan ke jaringan interstisial dan terjadi evaporasi cairan dari jaringan yang mengalami erosi. Bisa juga terjadi asidosis metabolik. Tekanan darah, hematokrit, kadar gas darah, elektrolit, protein serum, harus dimonitor dan dipertahankan setiap saat.6Untuk mengurangi efek samping kortikosteroid diberi diet rendah garam, tinggi protein tinggi kalori karena kortikosteroid bersifat katabolik. Pasien sindrom Stevens-Johnson mengalami kesakitan saat makan atau minum karena terdapat erosi di mulut, maka pemberian nutrisi intravena perlu dipertimbangkan. Bisa diberikan infuse dekstrosa 5%, NaCl 0,9% dan Ringer Laktat berbanding 1:1:1 dalam 1 labu yang diberikan 8 jam sekali.2,6 Pasien ini telah diberi diet tinggi kalori tinggi protein rendah garam dan infus RL 20 tpm.
BAB IV DAFTAR PUSTAKA
1. Wolff, Klaus, et al. 2008. Fitzpatricks Dermatology in General Medicine 7th Edition. Page: 349-354. McGraw Hill: USA.
2. Djuanda, Adi, Mochtar Hamzah, Siti Aisah. 2007. Ilmu Penyakit Kulit dan Kelamin Edisi 5 dengan Perbaikan. Fakultas Kedokteran Universitas Indonesia: Jakarta.
3. Murniastutik, Dwi, et al. 2009. Atlas of Skin and Venereal Diseases. Airlangga University Press: Surabaya.
4. Suyoso S. et al., 2005. Steven Johnson-Syndrome dalam Pedoman Diagnosis dan Terapi Bag/SMF Ilmu Penyakit Kulit & Kelamin Edisi 3. Rumah Sakit Umum Dokter Soetomo: Surabaya.
5. Harsono Ariyanto. 2006. Sindroma Steven-Johnson Syndrome: Diagnosis dan Penatalaksanaan dalam Continuing Education XXXVI. Hotel JW Marriot: Surabaya. Available at: www.pediatrik.com/pkb/061022023053-dkjm139.pdf. Diakses pada tanggal 26 Maret 2015.
6. Deyakapato. 2008. Sindroma Steven Johnson. Available at : http://deyakapato.blogspot.com/2008/10/sindrom-stevens-johnson.html. Diakses tanggal 26 Maret 2015.7. K. Devi, et al. 2005 Carbamazepine - The Commonest Cause of Toxic Epidermal Necrolysis and Stevens-Johnson Syndrome: A study of 7 Years. Indian Journal of Dermatology, Venerology and Leprosy vol. 71 p: 325-328.
3